فیبرواسکن کبد
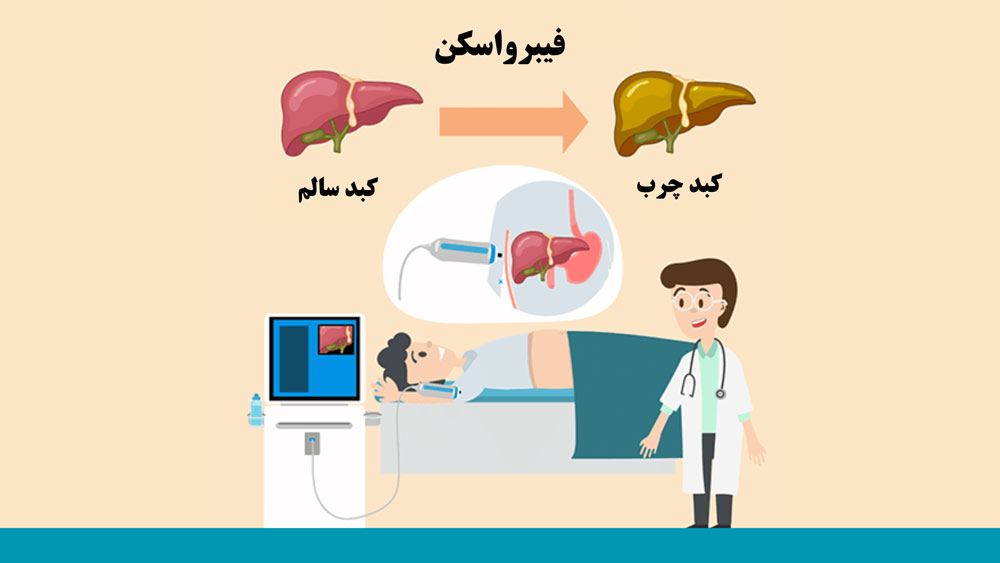
فیبرواسکن کبد یک روش غیر تهاجمی و سریع برای تشخیص میزان فیبروز کبد (زخم کبد) است که با استفاده از دستگاه سونوگرافی و به کمک امواج صوتی بسیار قوی، انجام میشود.
کبد یکی از اندامهای حیاتی بدن بوده که وظایف بسیار مهمی از جمله: تامین انرژی بدن، دفع مواد زائد و…. را برعهده دارد.
زمانی که چربی موجود در کبد بیش از حد نرمال شود، بدن برای ترمیم بافت کبد، کلاژن بیشتری ترشح کرده و باعث ایجاد اسکار یا همان فیبروز میشود.
در گذشته برای تشخیص فیبروز کبدی و بررسی میزان سفتی بافت کبد، تنها بررسی کیفی امکان پذیر بود و میزان التهاب و آسیب به کبد با گرید ۱ ، ۲ و ۳ مشخص میشد؛
اما با ورود فیبرواسکن کبد به علم پزشکی، در سریعترین زمان ممکن و کاملا بدون درد و عوارض، تنها با استفاده از دستگاه سونوگرافی و امواج صوتی بسیار قوی، تصاویر واضحی از بافت کبد و شدت فیبروز کبد بدست میآید.
مقاله پیشنهادی و مرتبط :
فیبرواسکن کبد چیست؟
کبد از اندامهای بسیار حساس و مهم بدن بوده که وظیفه آن برای سلامت بدن بسیار مهم است.
کوچکترین مشکل و آسیب به کبد باعث ایجاد مشکلات بزرگتری در سایر اندامهای بدن میشود.
هدف اصلی فیبرواسکن کبد، بررسی زخم کبد( فیبروز کبد) و میزان آسیب به بافت کبد است.
فیبرواسکن تنها برای کبد نیست و میتوان از این روش برای بررسی بافتهای دیگر بدن و تشخیص بافتهای سرطانی نیز استفاده کرد.
در فیبرو اسکن تصاویر بسیار واضحی از بافت کبد به کمک امواج صوتی قدرتمند، ایجاد میشود.
پزشک با استفاده از تصاویر بدست آمده از فیبرواسکن کبد، میزان تجمع چربی و ترشح کلاژن در بافت کبد( فیبروز) را مورد بررسی قرار میدهد و درمان موثر را آغاز میکند.
پزشک متخصص ممکن است در کنار فیبرواسکن کبد، برای تشخیص بهتر، روشهای دیگر مثل آزمایش خون و.. را نیز تجویز کند.
آمادگی قبل از فیبرواسکن کبد
فیبرواسکن کبد تنها با دستگاه سونوگرافی و امواج صوتی انجام میشود و نیاز به آمادگی خاصی ندارد؛
اما ۴ ساعت قبل از فیبرواسکن کبد، نباید چیزی بخورید و بیاشامید.
تنها در صورت تشنگی، میتوانید چند جرعه آب بنوشید.
مراحل انجام فیبرو اسکن کبد
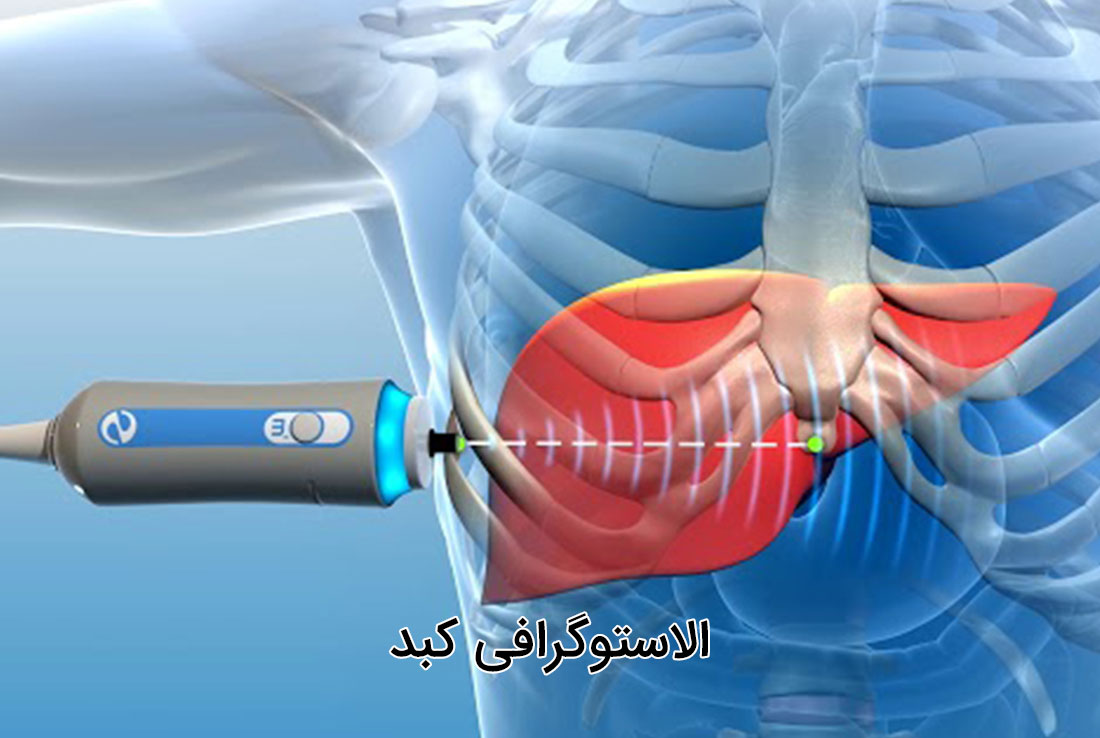
فیبرواسکن کبد دقیقا مانند سونوگرافی انجام میشود و تنها تفاوت این است که از امواج صوتی قوی برای ایجاد تصاویر واضح از بافت کبد، استفاده میشود.
برای انجام فیبرو اسکن کبد، بیمار باید به پشت ر روی تخت معاینه دراز بکشد.
پزشک با استفاده از پروب دستگاه سونوگرافی و ژل مخصوص، تصاویری از بافت کبد بدست میآورد که میزان فیبروز کبد و التهاب و آسیب به این اندام در این تصاویر به وضوح مشخص است.
مزایا و معایب فیبرواسکن کبد
فیبرواسکن کبد یکی از روشهای تشخیصی در علم پزشکی بوده که برای تشخیص فیبروز کبدی بسیار کاربرد دارد.
با استفاده از این روش به راحتی میتوان میزان آسیب و التهاب به بافت کبد را بررسی نمود و بیماری را تشخیص داد.
از مزایا و معایب این روش میتوانیم به موارد زیر اشاره کنیم:
مزایای فیبرواسکن کبد
- کاملا غیر تهاجمی و بدون عوارض
- هزینه مقرون به صرفه
- بدون نیاز به بیهوشی و بیحسی
- بدون نیاز به بستری
- روش سرپایی
- بررسی بخشهای گستردهای از کبد
- بررسی بافت کبد در کوتاهترین زمان ممکن
معایب فیبرو اسکن کبد
برای انجام فیبرواسکن کبد از امواج صوتی استفاده میشود که این امواج بر خلاف اشعه ایکس، هیچ خطری ندارند و این روش کاملا غیر تهاجمی و بیخطر است.
تنها ممکن است در زمان قرارگیری پروب دستگاه سونوگرافی بر روی پوست بیمار، بیمار مقداری احساس سردی و فشار کند که این موارد کاملا گذار هستند و عوارضی ندارند.
در فیبرواسکن کبد چه مشکلاتی بررسی می شود؟
فیبرواسکن کبد در واقع برای تشخیص میزان شدت فیبروز کبد و به بیان سادهتر، بررسی مرحله بیماری است.
فیبروز کبدی بر اثر بیماریهایی مثل هپاتیت ب، کبد چرب الکلی، بیماریهای مزمن کبد و… ایجاد میشود و پزشک متخصص با استفاده از فیبرواسکن کبد میتواند مرحله بیماری را تشخیص دهد.
بطور کلی تفسیر نتایج فیبرو اسکن، در موارد زیر کاربرد دارد:
- بررسی مرحله و شدت بیماری
- نظارت بر پیشرفت و پسرفت بیماری
- اندازه گیریهای دورهای برای بررسی تاثیر درمان بر بیماری
- اطلاع از نوع بیماری و مدیریت بیماری با تجویز روش درمان مناسب
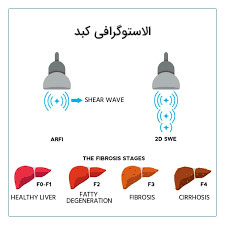
تفاوت میان فیبرواسکن و الاستوگرافی کبد در چیست؟
برای بررسی فیبروز کبد و میزان التهاب و آسیب به بافت کبد، علاه بر فیبرواسکن از روش دیگری به نام الاستوگرافی نیز میتوان استفاده نمود.
تفاوت عمده میان این دو روش این است که، در الاستوگرافی علاوه بر دستگاه سونوگرافی، از دستگاه ام آر آی نیز میتوان برای بررسی سفتی و فیبروز کبد استفاده نمود.
در هر دو روش فیبروز کبد مورد بررسی قرار میگیرد اما در الاستوگرافی علاوه بر این مورد، نرمی و سفتی بافت کبد بررسی میشود.
بهترین مرکز فیبرواسکن کبد در کرج
فیبرواسکن کبد باید با استفاده از تجهیزات پیشرفته و توسط افراد حرفهای مجرب انجام شود تا با نتایج بدست آمده، پزشک بتواند تشخیص دقیقی از فیبروز کبد و میزان آسیب به بافت کبد را داشته باشد و درمان موثر و مناسب را آغاز نماید.
یکی از بهترین مراکز تصویربرداری در کرج، مرکز تصویربرداری پارس با تجهیزات بسیار پیشرفته و کادری مجرب است.
در این مرکز علاوه بر فیبرواسکن کبد، روشهای دیگری مثل سونوگرافی، الاستوگرافی، ام آر آی و… انجام میشود.
برای دریافت نوبت از این مرکز میتوانید از طریق سایت نوبت خود را دریافت کنید؛
همچنین میتوانید برای ارتباط با این مجموعه و اطلاع از هزینهها، با شماره ۰۲۶۳۲۱۹۱ تماس بگیرید.
سوالات متداول درباره فیبرواسکن کبد
-
هزینه فیبرواسکن کبد چقدر است؟
با توجه به دستمزد پزشک، تجهیزات مرکز تصویربرداری، محل انجام فیبرواسکن و بسیاری از موارد دیگر، هزینهها متفاوت است. شما میتوانید برای اطلاع از هزینه فیبرو اسکن در مرکز تصویربرداری پارس، با ما تماس بگیرید.
-
آیا زنان باردار میتوانند فیبرواسکن کبد را انجام دهند؟
همانطور که عرض کردیم، فیبرواسکن کبد یک روش کاملا بدون عوارض است و هیچ خطری برای بدن به همراه ندارد، اما این روش مانند هر روش تشخیصی و درمانی در علم پزشکی، دارای محدودیت است و برخی از افراد نمیتوانند آن را انجام دهند.
خانمهای باردار و افرادی که قصد بارداری دارند بهتر است این روش را انجام ندهند. همچنین افراد دیگری مثل:
افرادی که از سندروم قلب راست رنج میبرند، افرادی که اضافه وزن بالایی دارند، افرادی که نمیتوانند به پشت دراز بکشند، افرادی که فضای بین دنده آنها کم است و افرادی که هپاتیت شدید دارند، نباید فیبرواسکن کبد را انجام دهند.
-
علائم فیبروز کبد چیست؟
فیبروز کبدی در ابتدا علائم خاصی ندارد اما به مرور و با شدت یافتن بیماری و تجمع چربی بیشتر در کبد، علائم ظاهر میشوند؛
اما ممکن است در ابتدا شروع فیبروز کبد، علائمی مثل تغییر رنگ ادرار و مدفوع، زردی پوست، کاهش وزن و… دیده شود.
بیماری کبد بسیار خطرناک است و باید آن را جدی گرفت و به دنبال درمانهای اصولی بود و بهتر است چکاپهای سالانه را فراموش نکنید.